更年期外来とは
更年期の不調は当院にご相談ください
 更年期外来とは、女性の更年期(一般的に閉経の前後5年間=45歳~55歳前後)に生じる心身の不調を、専門的に診断・治療する外来です。当院では、女性ホルモンの急激な変化によって起こる様々な症状に対して、女性ヘルスケア専門医である院長が総合的なサポートを行います。
更年期外来とは、女性の更年期(一般的に閉経の前後5年間=45歳~55歳前後)に生じる心身の不調を、専門的に診断・治療する外来です。当院では、女性ホルモンの急激な変化によって起こる様々な症状に対して、女性ヘルスケア専門医である院長が総合的なサポートを行います。
主な診療内容と特徴
更年期外来では、問診やカウンセリングを通じて症状を丁寧にヒアリングします。必要に応じて以下の検査も行われます。
- 血液検査(女性ホルモン・甲状腺ホルモンなどの測定)
- 超音波検査(子宮や卵巣の状態確認)
症状や体質に応じた多彩な治療法
ホルモン補充療法(HRT)
不足しているエストロゲンを薬で補う治療法。飲み薬・貼り薬・塗り薬などから選択できます。
漢方薬治療
冷え・のぼせ・イライラなどの体質的な不調に対して、個別に処方されます。
カウンセリング・生活指導
ストレスや心理的要因が強い場合には、専門的なサポートや生活習慣改善の指導が行われます。
その他の薬物療法
不安やうつ症状が強い場合は、抗うつ薬や抗不安薬などが補助的に使用されることもあります。
幅広い症状への対応
更年期には以下のような多彩な症状が見られます
- のぼせ、ほてり(ホットフラッシュ)
- 発汗、動悸、息切れ
- 不眠、イライラ、うつ気分
- 肩こり、関節痛、疲労感
など
患者さんの症状に応じて、総合的・多面的にアプローチするのが更年期外来の特徴です。
他科との連携体制
心療内科や内科、整形外科(骨粗鬆症外来)など、他の診療科と連携して、全身の健康を総合的にサポートします。
更年期外来を受診すべきタイミング
- 日常生活に支障をきたすほどの不調が続く
- 気分の落ち込みや睡眠障害がつらい
- どこに相談すればよいかわからない
- 他の病気との違いが不安
このような場合は、我慢せずに更年期外来の受診を検討しましょう。
更年期外来は、更年期に起こるさまざまな体調の変化や不調に対して、医学的根拠に基づいた診断と治療、そして心理的・生活面の支援を提供してくれる心強い存在です。
「年齢のせい」と我慢せず、まずは相談からはじめてみましょう。早期の受診が、快適な更年期ライフへの第一歩になります。
更年期障害について
更年期障害とは?
 更年期障害とは、閉経前後の女性に見られる心身の不調のことです。閉経の前後10年間、一般的には45歳〜55歳頃を「更年期」と呼びます。この時期には女性ホルモン(エストロゲン)の分泌が急激に減少するため、さまざまな身体的・精神的な症状があらわれることがあります。
更年期障害とは、閉経前後の女性に見られる心身の不調のことです。閉経の前後10年間、一般的には45歳〜55歳頃を「更年期」と呼びます。この時期には女性ホルモン(エストロゲン)の分泌が急激に減少するため、さまざまな身体的・精神的な症状があらわれることがあります。
更年期障害は誰にでも起こり得る「体の変化」です。決して恥ずかしいことでも、我慢すべきことでもありません。正しい知識と適切なケアによって、不調を和らげ、より前向きな日々を過ごすことが可能です。
困った時には、相談することから始めましょう。
更年期障害の主な症状
更年期障害の症状は多岐にわたり、個人差があります。
身体の症状
- ホットフラッシュ(のぼせ・ほてり):突然顔や首が熱くなり、汗をかく。
- 動悸・息切れ:少しの運動で心臓がドキドキ。
- 疲れやすさ・めまい・頭痛:日常生活に支障をきたすことも。
- 肩こり・関節の痛み:加齢による変化と重なる場合も。
心の症状
- イライラ・不安感:感情のコントロールが難しくなる。
- うつ気分・やる気が出ない:日常生活の楽しみを感じづらくなる。
- 睡眠障害(不眠):寝つきが悪い、夜中に目が覚める。
その他
- 性交時の痛み、腟の乾燥感
- 頻尿や尿もれ
症状が複数重なり、生活の質(QOL)が低下することもあります。
更年期障害の原因
主な原因は女性ホルモン(エストロゲン)の急激な減少です。これにより、自律神経のバランスが崩れ、心身にさまざまな不調があらわれます。
また、ライフステージとして子育ての終わり、親の介護、仕事上の責任増加など、精神的ストレスの影響も大きく関与します。
更年期障害の診断と受診の目安
「年齢的に更年期かも」「いつもと違う不調が続く」と感じたら、早めに更年期外来を受診しましょう。
診断には、問診・血液検査(女性ホルモンの測定)などが行われます。また、似た症状をもつ他の病気(甲状腺機能障害、うつ病など)との鑑別も重要です。
更年期障害の治療法
症状の程度や体質、生活背景に応じて治療法を選びます。
- ホルモン補充療法(HRT):不足している女性ホルモンを補う治療。効果は高いが、長く投与する場合はがんなどのリスクとバランスを取る必要あり。
- 漢方薬:体質や症状に合わせたオーダーメイド治療。副作用が少なく、継続しやすい。
- 向精神薬・自律神経調整薬:心の症状が強い場合に使用されることも。
- 心理カウンセリング:ストレスマネジメントに有効。
治療は自己判断せず、医師と相談の上で進めましょう。
自分でできる更年期対策(セルフケア)
更年期の不調は、日常の工夫で軽減することが可能です。
- バランスの良い食事:大豆イソフラボンやビタミンEを含む食品を意識。
- 適度な運動:ウォーキングやストレッチはホルモンバランスを整える。
- 睡眠の質を高める:規則正しい生活・リラックス習慣を。
- ストレスケア:無理をしない、人に頼る、趣味を持つことも大切。
- サプリメントの活用:医師と相談の上、安全性に配慮して取り入れましょう。
更年期障害とどう向き合うか
更年期は決して「病気」ではありませんが、不調に悩まされる方も多くいます。重要なのは、「一人で抱え込まないこと」と「変化を受け入れること」。
家族や職場の理解を得ながら、自分に合った対処法を見つけていくことが、より健やかな更年期を過ごすためにはとても重要です。
更年期障害に関するよくあるご質問(FAQ)
更年期障害はいつから始まりますか?
一般的に45歳頃から閉経後5年程度まで(50〜55歳頃)に起こる方が多いです。
男性にも更年期障害はありますか?
あります。男性ホルモンの減少に伴う「LOH症候群」と呼ばれ、疲労感・うつ傾向・性機能低下などの症状が現れます。
ホルモン補充療法(HRT)は安全ですか?
長期間HRTをすると、がんのリスクなどもあるため、医師と相談し、定期的な検査を受けながら慎重に進める必要があります。
更年期障害は自然に治まりますか?
多くの場合、数年で症状は落ち着きますが、重度の場合は治療が必要です。
更年期障害とうつ病の違いは?
症状が似ているため鑑別が必要です。医師の判断で診療内科や精神科へ紹介させていただくこともあります。
更年期障害は遺伝しますか?
遺伝的な傾向はあるとされますが、性格、生活習慣、環境要因が大きく関与するといわれています。
市販の漢方薬やサプリメントは効果がありますか?
症状に合えば効果を感じる人もいます、効果が不十分と感じるときはぜひご相談下さい。医療でサポートします。
更年期の不調は病気ではないので我慢するべきですか?
いいえ、我慢せず適切に対処することで生活の質が大きく改善します。
更年期障害は検査でわかりますか?
血液検査で女性ホルモンの値を測定することで、卵巣機能の状態をおおよそ把握できます。
GSM(閉経関連尿路性器症候群)
GSMは、閉経後にエストロゲンが低下することで、膣・外陰部・尿路にさまざまな慢性症状が現れる状態を指します。40代後半以降で増え、自然に大きく改善することはあまりありません。膣の乾燥や痛みといった膣症状から、頻尿・尿漏れなどの尿路症状まで幅広く現れ、日常生活の質を低下させます。
主な症状
- 膣の乾燥・かゆみ・灼熱感
- 性交痛
- 尿漏れ、頻尿、尿が近い
- 膀胱炎を繰り返す
- 膣のゆるみ感(※GSM以外の要因が関わる可能性あり)
症状が複数重なることも多く、他の疾患と重なって出ることもあります。治療は、局所エストロゲン療法が最も確立された方法で、膣粘膜や尿道周囲組織の状態を改善します。軽症では保湿剤によるケア、中等度以上ではホルモン補充療法や生活習慣の改善を組み合わせます。レーザー治療は保険適用外で、長期的な有効性・安全性は評価が進行中という位置づけです。違和感を我慢する必要はなく、症状に応じて治療を選択することでQOL改善が期待できます。
尿トラブル(頻尿・尿漏れ・残尿感など)
頻尿、尿漏れ、残尿感、夜間頻尿などの尿トラブルは、男性・女性問わず多くの人が経験する症状です。原因は加齢、骨盤底筋の緩み、出産、過活動膀胱、便秘、肥満、前立腺肥大(男性)など多岐にわたり、GSMが背景にあるケースも一部に見られます。ただし、残尿感や頻尿の原因は必ずしもGSMだけではなく、感染症や神経因性膀胱など別の病態による場合もあります。
主な症状
- トイレが近い(頻尿)
- 咳・くしゃみで漏れる(腹圧性尿失禁)
- 我慢できず漏れる(切迫性尿失禁)
- すっきり出ない(残尿感)
- 夜中に何度も起きる(夜間頻尿)
治療は、薬物療法、骨盤底筋トレーニング、生活習慣の見直しなどを症状に合わせて選択します。閉経後の尿トラブルでは、GSM治療が改善に寄与することも少なくありません。尿トラブルは原因ごとに必要な治療が大きく異なるため、早めに専門医に相談することが望ましく、適切な治療により改善が期待できます。
骨盤臓器脱(子宮脱・膀胱瘤・直腸瘤)
骨盤臓器脱は、骨盤内の臓器を支える筋肉や靭帯が弱くなることで、膀胱・子宮・直腸が膣側へ下がってくる病気です。出産経験や加齢、閉経、生活習慣などが影響し、中高年以降の女性に多く見られます。初期は軽い違和感のみでも、進行すると膨らみ感や排尿・排便トラブルが強くなり、生活に支障が出ることがあります。
主な症状
- 膣の中に何か下がってくる感覚
- 夕方にふくらみや違和感が強くなる
- 尿漏れ・残尿感
- 便が出にくい
- 長時間歩くと違和感が増す
尿漏れや残尿感は骨盤臓器脱以外の疾患でも起きるため、症状がある=必ず骨盤臓器脱というわけではありません。診断には専門的な評価が必要です。治療は、骨盤底筋トレーニング、ペッサリー(膣内リング)による支持、根本改善を目指す手術療法などがあり、症状の程度や生活スタイルに合わせて選択します。
骨粗しょう症
骨粗しょう症とは
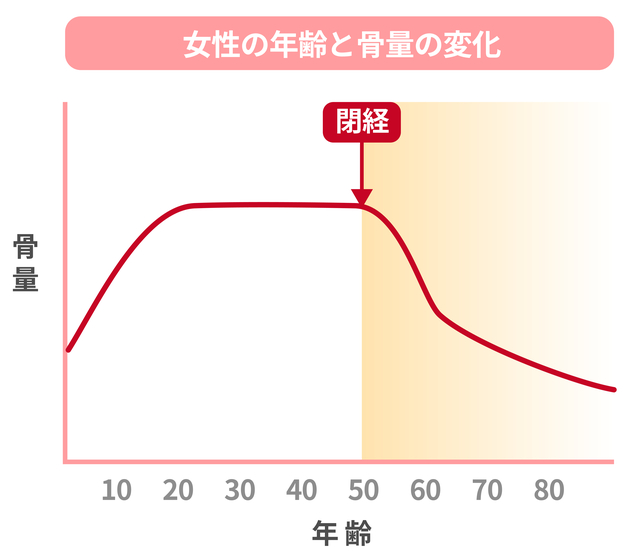 骨粗しょう症とは、骨の密度(骨量)が低下し、骨がスカスカになってもろくなる病気です。ちょっとした転倒や日常動作で骨折しやすくなり、高齢者では寝たきりや要介護状態の原因にもなる重大な疾患です。
骨粗しょう症とは、骨の密度(骨量)が低下し、骨がスカスカになってもろくなる病気です。ちょっとした転倒や日常動作で骨折しやすくなり、高齢者では寝たきりや要介護状態の原因にもなる重大な疾患です。
骨粗しょう症と更年期の関係
閉経による女性ホルモン(エストロゲン)の急減が、骨粗しょう症の大きな引き金になります。骨密度が急速に低下しやすく、50歳以降の女性に多い病気とされています。
更年期外来では、骨密度の測定や骨粗しょう症の予防・治療も併せて行っており、更年期症状と骨の健康を同時にサポートします。
骨粗しょう症の主な症状
骨粗しょう症は「沈黙の病気」とも呼ばれ、進行しても自覚症状がないことが多いです。しかし、以下のような症状があれば注意が必要です。
- 背中が丸くなる(円背、いわゆる「猫背」)
- 身長が縮んだと感じる(圧迫骨折の可能性)
- 背中や腰の痛み
- 転倒して骨折(手首、大腿骨、脊椎など)
骨折によって初めて発見されるケースも多く、早期発見・予防が極めて重要です。
骨粗しょう症の原因とリスク因子
原因
- 加齢:年齢とともに骨量は減少
- 閉経:エストロゲンの分泌低下による骨吸収の亢進
- 栄養不足:カルシウム・ビタミンD・たんぱく質の不足
- 運動不足:骨への刺激が少ないと骨形成が進まない
- 遺伝的要因:家族に骨折歴があるとリスクが高まる
その他のリスク因子
- 喫煙・多量の飲酒
- ステロイドの長期使用
- 甲状腺機能亢進症、糖尿病、慢性腎疾患などの持病
骨粗しょう症の検査と診断
骨粗しょう症は早期発見・早期介入が重要です。以下の検査によって、骨の状態や骨折リスクを評価します。
骨粗しょう症が疑われる人の受診目安
- 閉経後の女性
- 50歳以上で身長が縮んだ
- 背中や腰の痛みが慢性的にある
- 転倒・骨折の既往がある
- ステロイド薬を長期使用している
- 家族に骨折歴がある
骨粗しょう症の診断では、「DXA法での骨密度測定」が最も信頼性の高い方法ですが、健診や初期スクリーニングでは超音波検査(QUS)も有効です。さらに血液検査やレントゲン、FRAXスコアなどを組み合わせて、総合的に評価することが重要です。
超音波検査(QUS:Quantitative Ultrasound)
かかと(踵骨)に超音波を当てて骨の密度や弾力性を測定する方法です。
- 痛みや放射線被ばくがなく、安全で手軽に行えるという特徴があります。
- 健診やスクリーニング(初期評価)として活用されますが、診断精度はDXAより劣るため、精密検査が必要な場合はDXA法で再評価されます。
当院では、超音波検査による骨密度測定を実施しています。
(2025年9月以降、一旦測定のご提供を中止しています。再開時に再度ご案内させていただきます。)その他の検査方法は以下の通りです。
骨密度検査(DXA法)
もっとも一般的で精度の高い検査です。 腰椎や大腿骨で骨密度(BMD)を測定し、若年成人の平均値(YAM値)と比較します。 YAM値が70%未満の場合は骨粗しょう症と診断されます。
血液検査・尿検査
骨の代謝バランスを把握するために、以下の骨代謝マーカーを測定します。
- 骨吸収マーカー(骨の分解の程度)
- 骨形成マーカー(骨の新生の程度)
これにより、骨の新陳代謝の活性度や、治療効果の判定が可能になります。
X線検査(レントゲン)
主に脊椎(胸椎・腰椎)を撮影し、骨折の有無や骨の変形を確認します。
- 特に背中の痛みや身長の縮みがある場合は、圧迫骨折の評価が重要です。
FRAX(骨折リスク評価ツール)
年齢、体重、既往歴、家族歴、喫煙・飲酒習慣などの情報をもとに、10年以内の骨折リスクを予測する国際的なツールです。 日本語版FRAXもあり、スクリーニングや治療方針の決定に用いられます。
骨粗しょう症の治療方法
症状の進行度や骨折のリスクに応じて治療を行います。
食事療法
- カルシウム:1日700〜800mg(牛乳、豆腐、小魚など)
- ビタミンD:日光浴・魚類・きのこ類
- ビタミンK:納豆・緑黄色野菜
- たんぱく質:骨形成に不可欠
運動療法
- ウォーキング、筋力トレーニング(骨に刺激を与える)
- 転倒予防のバランス運動(体幹の強化)
薬物療法(医師による処方)
- ビスホスホネート製剤:骨の吸収を抑制(第一選択薬)
- SERM(選択的エストロゲン受容体モジュレーター)
- 活性型ビタミンD製剤:腸でのカルシウム吸収促進
- 抗RANKL抗体(デノスマブ):骨吸収を抑える注射薬
- 副甲状腺ホルモン製剤(テリパラチド):骨形成を促進(重症例)
骨粗しょう症の予防方法
若いうちからの骨貯金
- 骨密度は20代でピークを迎えるため、若年期の運動・栄養が重要です。
毎日の習慣で骨を守る
- バランスの取れた食事
- 1日15分以上の日光浴
- 継続的な運動(週3日以上の有酸素運動)
- 喫煙・過度の飲酒を控える
- 定期的な骨密度検査(特に50歳以上の女性)
骨粗しょう症のよくあるご質問(FAQ)
骨粗しょう症は治りますか?
完治というよりは、進行を防ぎ、骨折を予防する治療が中心です。
男性でも骨粗しょう症になりますか?
なります。特に高齢男性や生活習慣病を持つ方は注意が必要です。
骨密度が低いとすぐ骨折しますか?
転倒や衝撃の大きさにもよりますが、骨密度が低いと骨折リスクは確実に高まります。
薬は一度始めたらずっと続ける必要がありますか?
数年の継続が推奨されますが、途中で評価しながら休薬や変更する場合もあります。
市販のカルシウムサプリで予防できますか?
栄養補助として活用できますが、サプリだけでは不十分です。運動やビタミンDも大切です。











